ГЛАВНЫЙ КИТАЙСКИЙ ВРАЧ ПО СУСТАВАМ ДАЛ БЕСЦЕННЫЙ СОВЕТ:
ВНИМАНИЕ! Если у Вас нет возможности попасть на прием к ХОРОШЕМУ врачу – НЕ ЗАНИМАЙТЕСЬ САМОЛЕЧЕНИЕМ! Послушайте, что по этому поводу говорит ректор Китайского медицинского университета Профессор Пак.
И вот какой бесценный совет по восстановлению больных суставов дал Профессор Пак:
Читать полностью >>>
Содержание
Этиология и патогенез миопатий
Развитие миопатии чаще всего обусловлено наследственными причинами. Генетические виды этого заболевания имеют разные формы, для которых характерны определенные типы наследования. Важную роль в этиологии миопатий играют острые и хронические инфекции, травмы и повреждения, алиментарные дистрофии и прочие неблагоприятные факторы окружающей среды. Специалисты также указывают на перенапряжение, которое может вызвать развитие миопатии у людей, предрасположенных к ней ввиду наследственности.
Таким образом, толчком к проявлению и развитию миопатий может стать практически любой неблагоприятный фактор человеческой жизни. Природу предрасположенности некоторых пациентов к развитию миопатий позволили распознать биохимические и генетические исследования. Точно известно, что у больных наблюдаются дефекты метаболизма, обусловленные наследственностью.
Кроме того, пусковым механизмом для данного недуга могут стать:
- регулярные ОРВИ;
- пневмония бактериального характера;
- пиелонефрит;
- сальмонеллез;
- черепно-мозговые травмы;
- переломы таза;
- наркомания;
- алкоголизм;
- печеночная или сердечная недостаточность;
- авитаминоз;
- дерматомиозит;
- сахарный диабет;
- полиомиозит;
- бронхит;
- вегетососудистая дистония (ВСД);
- гипотиреоз.
Сколько может прогрессировать заболевание? Точный ответ дать сложно, так как даже врожденная форма может начать себя проявлять лишь по прошествии нескольких лет.
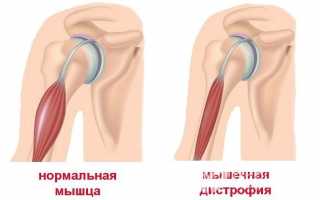
Дистрофия мышц происходит в связи с замещением их жировой тканью, которая, естественно, не справляется с задачей, которую мышцы выполняли ранее. Развивается слабость в конечностях и других местах человеческого тела.
В результате исследований, стало понятно, что больные миопатией испытывают проблемы с вегетативной и периферической нервной системами.
Симптомы миопатии
Наиболее ярко признаки патологии проявляются в миопатии Дюшенна. Симптомы у детей проявляются в возрасте от полутора лет. Страдают сначала мышцы ног. Ребенку становится трудно ходить, он быстро устает, падает, не может подняться по лестнице. Падения и усталость приводят к тому, что он испытывает страх и старается передвигаться сам как можно меньше. Походка начинает напоминать утиную.
Постепенно ребенок может подняться, используя только руки, но постепенно слабеют и они. Со временем поражаются мышцы груди, сердца, дыхательных органов.
Синдром Дюшенна характеризуется постепенным исчезновением мышц, однако внешне это бывает незаметно. Наоборот, кажется, что они становятся больше. Происходит это из-за замены мышечной ткани жировой.
Заболевание приводит к нарушению скелета. Уменьшается объем движения суставов, искривляется позвоночник, деформируется стопа, пальцы.
Поражение мышц сердца ведет к появлению одышки, аритмии, нестабильности давления. Дыхание становится поверхностным.
Прогрессирование болезни происходит довольно длительный промежуток времени. Постепенно происходит нарастание симптоматики. Резко течение болезни не характерно.
Общая картина выглядит следующей:
- слабость в мышцах и болевые ощущения;
- чрезмерная утомляемость больного;
- «ломота» в теле;
- снижение подвижности в суставах (в некоторых случаях, наоборот, повышение подвижности);
- снижение мышечной силы.
Помимо общей симптоматики, для каждого конкретного случая существуют определенные признаки.
Человек с миопатией
Дистрофия Дюшенна
Данное заболевание является самой распространенной и наиболее тяжелой формой болезни, а также имеет самые высокие показатели смертности. Она включает следующие симптомы:
- увеличение икроножных мышц, за счет нарастания жировой ткани;
- трудности с самостоятельным подъемом больного;
- постепенно формируется полная дистрофия всего тела;
- деформирование суставов;
- дистрофия сердечной и дыхательной мускулатуры (что может привести к летальному итогу).
Любой воспалительный процесс при подобной форме недуга может оказаться смертельным.
Дистрофия Эрба Рота
Данный вид недуга в основном развивается у малышей. Причем возможно, его развитие у грудничка, ребенка более старшего возраста или подростка.
Если речь идет о дистрофии у младенца, такое нарушение однозначно носит врожденный (наследственный) характер, так как новорожденный может приобрести данную болезнь только по наследству либо в результате генетического сбоя.
Для детей от 3 до 5 лет такой недуг также может считаться врожденным.
Ну а для более взрослых (подростков) применимо название ювенальная (юношеская) дистрофия. Причем юношеская, вовсе не означает, что девочка не сможет заболеть, женский пол подвержен данному недугу так же, как и мужской.
Основные симптомы, характерные для болезни, следующие:
- дистрофия бедер;
- атрофия спины и постепенное искривление позвоночника;
- формирование «утиной» походки и «осиной» талии;
- ослабление мышц около рта.
Говорить о мгновенном характере прогрессирования не стоит, разве что на самых ранних этапах, когда страдают совсем маленькие дети.
Дистрофия Беккера
Данная разновидность болезни обладает следующими симптомами:
- повышенная утомляемость нижних конечностей;
- изменение внешнего вида ног (вегетативные проявления);
- снижение энергообмена;
- атрофия мышц таза.
Данное заболевание в большей степени затрагивает мышцы лица и соответственно симптоматика у нее соответствующая, в том числе:
- нарушение зрения (близорукость, дальнозоркость в несколько диоптрий);
- нарушения функционирования глазной мышцы;
- неконтролируемая фасцикуляция мышц (непроизвольное сокращение);
- слабый отклик окологубных мышц (напоминает способность двигать губами, при отеке).
Существует еще и легкая форма данной болезни — глазная миопатия, которая может давать небольшие осложнения на глаза, вызывая незначительные отклонения. Так, человек может хуже фокусировать зрение, он испытывает проблемы с их закрыванием и открыванием. Как правило, недуг такой легкой степени ничем не грозит пациенту, если его лечить.
Симптомы воспалительных миопатий делятся на несколько групп. Часть из них может быть неотрывно связана с основными болезнями, из-за которых развивается непрогрессирующая или прогрессирующая миопатия. Основной признак болезни – это устойчивая мышечная дистрофия.
При повреждении мышечных волокон развивается сильная слабость, в результате сдавливаются прилегающие сосуды и артерии. Также пациенты отмечают постоянную слабость, нарушения равновесия. Но страдают не только ноги, воспалительная миопатия затрагивает дыхательные и глотательные мышцы. Иногда отмечается болезненность, но не так часто, как основные симптомы. Следует отметить симптомы, коррелирующие с заболеваниями:
- При полимиозите поражаются мышцы, отвечающие за подвижность скелета с обеих сторон тела. В основном развитие болезни начинается после 30 лет и редко наблюдается после 60. При этой форме воспалительная миопатия может сопровождаться разными симптомами, не одинаковыми для пациентов. Нередко патология протекает с нарушением глотательных функций, пациенту сложно разговаривать, принимать сидячее положение, и врачи не могут контролировать этот процесс. У некоторых людей наблюдаются сопутствующие болезни как симптомы миопатии: артрит, аритмия, одышка или сердечная недостаточность.
- Дерматомиозит сопровождается сыпью на коже, которая идет вместе с мышечной дистрофией. Сыпь проявляется синими или красными пятнами с фиолетовым оттенком. Чаще всего поражается кожа век, колен и локтей, а также пальцы ног. Если пациент подвергается воздействию солнца, сыпь становится более яркой. У некоторых пациентов при этой форме воспалительной миопатии отмечается повышение температуры и лихорадка, в тяжелых случаях развивается воспаление легких.
У большинства наблюдается сильная чувствительность к свету. У части пациентов наблюдается отечность молочных желез и внутренних органов, при воспалительной миопатии страдает кишечник и половые железы. У части пациентов наблюдаются отложения кальция под кожей или в области мышц, эти участки становятся плотными.
Есть и общие признаки, объединяющие полимиозит и дерматомиозит. Первый – это дистрофия отдаленных мышечных волокон, расположенных в запястьях или лодыжках.
Миозит МСВ, то есть с включениями, — это самая распространенная воспалительная миопатия у людей в возрасте от 50 лет. Мышечная дистрофия в этом случае прогрессирует очень медленно. Поражаются длинные мышцы, расположенные в области бедер, затем процесс охватывает другие части тела.
Для всех форм миозита характерны падения – это первый симптом воспалительной миопатии, который становится очевиден всем. Также пациенты отмечают слабость в пальцах и запястьях, им с трудом даются такие процессы, как застегивание пуговиц.
Аутоиммунная воспалительная миопатия обнаруживается очень редко, врачи лишь лет назад выделили эту форму патологии в отдельную группу. Она может возникнуть как в детском, так и во взрослом возрасте. Слабость возникает в верхней или нижней части тела.
Нередко наблюдаются проблемы с вставанием со стула. Эта форма относится к выраженным прогрессирующим видами заболевания. Симптомы нарастают в течение нескольких недель. Кроме слабости, отмечается потеря мышечной массы, боль и сильная усталость.
Детские формы похожи на взрослые, чаще обнаруживаются в возрасте от 2 до 15 лет. Кроме основных симптомов, отмечают кожную сыпь и боль в животе, а также лихорадку и контрактуру суставов. Последний признак сопровождается стягиванием сухожилий вокруг хрящей. Нередко возникают дыхательные и глотательные проблемы.
| Форма заболевания | Генетическая обусловленность | Характерные признаки |
| Миопатия Дюшенна | Рецессивный тип наследования, сцепленный с Х-хромосомой, болеют только мальчики, заболевание передается от внешне здоровой матери. | Миопатия у ребенка дебютирует рано (первые 5 лет жизни), вначале в атрофический процесс вовлекаются мышцы таза и нижних конечностей с развитием выраженной псевдогипертрофии икроножных мышц. Примерно у трети пациентов наблюдается снижение интеллекта (легкая дебильность), не имеющая тенденции к прогрессированию. В сыворотке крови определяется высокий уровень альдолазы, трансаминазы и креатинкиназы. У матерей-носительниц патологического гена также повышены уровни сывороточных энзимов. Заболевание быстро и неотвратимо прогрессирует, приводя к летальному исходу от дистрофии или респираторных инфекций. Больные редко живут дольше 20 лет. |
| Плече-лопаточно-лицевая | Аутосомно-доминантный тип наследования. | Может дебютировать в любом возрасте, но чаще начинается в подростковом. Характерна проксимальная атрофия на верхних конечностях и дистальная – на нижних. Один из специфических симптомов – крылоподобные лопатки. Может развиваться выраженный лордоз поясничного отдела позвоночника. Наблюдается Легкое или умеренное нарушение чувствительности в дистальных отделах конечностей. |
| Ювенильная | Аутосомно-рецессивный тип наследования. | Наиболее частый тип наследственной миопатии. Атрофия начинается с мышц тазового пояса и нижних конечностей, имеет склонность к генерализации и рано приводит к обездвиженности больных. |
| Поздняя дистальная | Доминантный тип наследования. | Дебютирует после 20 лет. Атрофия начинается с мелких мышц кистей и стоп, затем затрагивает мышцы предплечий и голеней. Прогрессирует медленно. |
| Офтальмологическая | Наследование может быть как аутосомно-доминантным, так и аутосомно-рецессивным, в последнем случае заболевание протекает тяжелее. | Часть случаев попадает под определение хронической прогрессирующей офтальмоплегии, в других к начальному двустороннему птозу век и глаз присоединяется атрофия мышц мягкого неба, гортани, языка, жевательных и мимических мышц. |
| Миопатия Беккера | Тип наследования рецессивный, сцепленный с Х-хромосомой. Сыновья людей, страдающих этой формой миопатии, свободны от патологического гена, а дочери – гетерозиготные носители. | Имеет сходство с офтальмологической формой, но начинается позже, прогрессирует медленнее, имеет доброкачественное течение. |
| Врожденные (конгенитальные) | Тип наследования в основном рецессивный. | Характеризуются врожденной мышечной гипотонией. Течение доброкачественное. Это группа миопатий, которые требуют дальнейшего изучения. |
| Врожденные структурные | Разные типы наследования. | Дебют в любом возрасте, однако в подавляющем большинстве случаев – ранний (при рождении или в первые месяцы жизни), генерализованная мышечная гипотония, атрофия мышц, отсутствие или снижение сухожильных рефлексов, структурные скелетные аномалии. |
Осложнения
Миопатия Дюшенна вызывает тяжелые осложнения. Они связаны с поражением различных систем органов:
- Проблемы с органами дыхания. Слабость мышц приводит к поверхностному дыханию и невозможности нормально откашляться. В результате мокрота остается в легких и бронхах. Это приводит к частым болезням органов дыхания. С целью их профилактики делают прививки и начинают лечение сразу после первых проявлений ОРВИ. В тяжелых случаях проводят отсасывание слизи. Другой проблемой является понижение уровня кислорода в крови, что становится причиной нарушений сна, болей в голове, раздражительности.
- Кардиомиопатия. Ослабление сердечной мышцы ведет к аритмии, сердечной недостаточности. Больной страдает от одышки, слабости, отеков.
- Нарушения стула. Малоподвижный образ жизни вызывает запор. Для его профилактики рекомендуют кушать богатые клетчаткой блюда, принимать слабительные.
- Остеопороз. Обездвиженность и прием гормональных препаратов становятся основными причинами снижения плотности костей. Профилактика этого осложнения связана с дополнительным приемом препаратов, которые содержат кальций и витамин D. Если заболевание уже диагностировано, рекомендуются бисфосфонаты.
- Патологии скелета. Прогрессирующая атрофия мышечной ткани вызывает искривление позвоночника по типу кифоза и сколиоза. Больным рекомендуется носить корсеты, в тяжелых случаях проводится операция.
- Увеличение или уменьшение массы тела. Прием кортикостероидов приводит к избыточному весу. Однако бывают и обратные ситуации, когда больные теряют его из-за атрофии мышц. В любом случае пациентами показано специальное питание.
- Нарушение приема пищи. Больной постепенно теряет способность жевать, глотать. Для поддержания жизни проводят внутривенное кормление или гастростомию. В последнем случае пациенты кушают через специальную трубку.
Формы заболевания
Существует несколько классификаций заболевания, но ни одна не считается полной.
Различают миопатии первичные и приобретенные. В большинстве случаев, когда речь идет об этой болезни, подразумевается наследственная, или первичная миопатия.
Приобретенная миопатия в зависимости от происхождения бывает:
- тиреоидная – может сопровождать как гипер-, так и гипотиреоз;
- стероидная – вызывается неадекватным приемом стероидсодержащих лекарственных препаратов (особенно фторсодержащих кортикостероидов) по поводу другого заболевания;
- алкогольная – определяется алкоголизм в анамнезе, заболевание часто сопровождается кардиомиопатией, в отличие от других форм может присутствовать болевой синдром;
- полимиозит (в свою очередь, может быть идиопатическим или вторичным).
Наследственные миопатии подразделяют на:
- мышечные дистрофии – им свойственно первичное поражение мышечных волокон;
- амиотрофии (спинальные и невральные) – вызваны нарушением иннервации мышц вследствие поражения центральной (спинномозговые моторные нейроны) или периферической нервной системы.
– токсическими (вследствие алкоголизма, интоксикации, наркомании, по причине вредностей, связанных с профессией).
Ювенильная форма дебютирует в двадцати-, тридцатилетнем возрасте. Начинается она поражением мускул бёдер, тазовых мышц, распространяясь постепенно на остальной организм. Лицевые мускулы не поражаются. Чем ранее дебютировал недуг, тем хуже прогноз.
Больные миопатией молодые люди довольно быстро приобретают обездвиженность, тогда как у зрелых лиц процесс длится годами.
Псевдогипертрофической миопатии подвержены мальчики трёхлетнего возраста, реже старше. Дебютирует с мышечного аппарата конечностей и таза. Ей сопутствует искривление позвоночника. Дети отстают в интеллектуальном развитии и физическом созревании. Также поражаются мускулы миокарда и дыхательного аппарата, рано образуются контрактуры суставов. Часто описываемая форма недуга заканчивается летально.
Возрастному периоду 10-20 лет характерна плече-лопаточно-лицевая форма патологии. Дебютирует она, в отличие от вышеприведённых разновидностей, поражением мимических мускул, постепенно переходящие на грудные мышцы и мускулы верхних конечностей. При этом отсутствует поражение тазовых мышц. Характеризуется вялотекущим течением на фоне сохранности работоспособности.
Прогноз при болезни и ее профилактика
Симптомы миопатии проявляются постепенно. За несколько лет человек теряет навыки самообслуживания, утрачивает способность передвигаться самостоятельно. Вылечить патологию в настоящее время невозможно. Проводится поддерживающее симптоматическое лечение. Прогноз – неблагоприятный.
Для подготовки статьи использовались следующие источники: Латышева В. Я., Дривотинов Б. В., Олизарович М. В. // Неврология и нейрохирургия: учеб. пособие — Минск, Высш. шк. 2013.
Коллектив авторов // Нервные болезни — «СпецЛит», 2011 (Учебник для средних медицинских учебных заведений).
” alt=””>
Курушина О. В., Андрющенко Ф. А., Агаркова О. И., Дворецкая Ю. А. Современный подход к диагностике и лечению первичных и вторичных миопатий // Вестник ВолгГМУ — 2019 Выпуск 1 (61).
Поскольку для лечения патологии до сих пор не разработано радикальных средств, то прогноз для нее в целом неблагоприятен. Многое зависит от типа миопатии. Легкие формы заболевания прогрессируют медленно, поддерживающая терапия способствует улучшению качества жизни больного.
Тяжелее протекают миопатии, развившиеся в раннем детстве. Они в большинстве случаев приводят к инвалидности. Неблагоприятный прогноз и для миопатии Дюшенна. При ней поражаются сердечная мышца и органы дыхания. Заболевание прогрессирует быстрее, чем другие его разновидности, и нередко приводит к летальному исходу от сердечной или дыхательной недостаточности.
Прогноз при миопатии вторичного типа оценивается как благоприятный. При этом важно, чтобы было успешно вылечено основное заболевание.
Главным способом профилактики является полное лечение любых инфекционных болезней. Также обязательна своевременная терапия эндокринных нарушений. Необходимо избегать воздействия на организм токсических веществ и стараться корректировать сбои в обмене веществ.
Прогноз данного заболевания зависит от скорости развития и степени дистрофии в тканях скелетной мускулатуры. Важную роль играет и возраст, в котором болезнь начала проявлять себя.
Наиболее тяжелый случай — миопатия Дюшенна, первые симптомы которой имеют место уже в раннем возрасте. Эта разновидность заболевания очень рано приводит к полному обездвиживанию и становится причиной летального исхода ввиду нарастания сердечной и лёгочной недостаточности, а также появления гиповентиляционной и гипостатической пневмонии. Застой крови в тканях может проводить к инфицированию и последующему воспалению легких.
Поздние формы миопатии, симптомы которых проявляются после 20-30 лет, имеют более щадящий, доброкачественный характер. Пациент может вести относительно нормальный образ жизни и даже обеспечивать себя самостоятельно, получив профессию, соответствующую уровню его возможности двигаться. Как правило, это умственный и ручной труд, выбираемый в зависимости от уровня поражения мышц и не требующий высокого ритма.
Профилактические меры, направленные на избежание наследственных миопатий, заключаются в грамотном планировании семьи парами, у которых имеются родственники с данным диагнозом. Для этого, задумавшись о ребенке, следует прибегнуть к медико-генетическому консультированию с профессиональной оценкой вероятности рождения ребенка, больного миопатией.
У первичных миопатий прогноз довольно неблагоприятный. Хуже всего обстоит ситуация с младенческими формами болезней, которые начинаются с первых недель появления ребенка на свет. Эти дети умирают очень рано.
Более благоприятный исход наблюдается в тех случаях, когда недуг появился гораздо позже. Однако течение заболевания зависит от того, насколько обширно поражение и вовлекаются ли в патологический процесс другие жизненно-важные органы (почки, печень, сердце).
Довольно благоприятный прогноз у миопатий приобретенных, поскольку выявление причины и ее устранение приводит к регрессии патологии.
Профилактика первичных форм заболевания состоит в медико-генетическом обследовании супружеской пары перед зачатием ребенка и на первых неделях беременности.
Чтобы предотвратить развитие вторичных форс миопатии необходимо придерживаться здорового образа жизни:
- регулярные занятия спортом;
- массаж всего тела и определенных его частей;
- обтирания тела полотенцем, смоченным в холодной воде (3 раза в день);
- отказ от вредных привычек;
- правильное питание;
- прием порошков из мела и жженых костей.
Врожденные мышечные дистрофии
” alt=””>
Первая группа — это врожденные мышечные дистрофии (нарушение функции и строения мышечных волокон в результате сбоя синтеза белков, которые входят в их состав). Четкой классификации врожденных мышечных дистрофий нет, но на основании гипотез патогенеза данной группы заболевания можно выделить две группы:
- мерозин-негативные заболевания, которые характеризуются дефицитом или отсутствием белка мезонина, входящего в состав поперечно-полосатых мышц;
- врожденные структурные миопатии и мерозин-позитивные, при которых концентрация мезонина находится в норме.
Мерозин-негативная группа заболеваний подразделяется на несколько типов:
- врожденные мышечные дистрофии Фукуямы;
- мышечно-глазо-мозговой синдром;
- синдром Уолкера-Варбурга.
Клиническая картина заболеваний мерозин-негативной группы очень схожа с симптоматикой классических врожденных миопатий, но отличительной особенностью является вовлечение в общую симптоматику различных структур головного мозга, что ведет к дальнейшей умственной отсталости, задержке развития. Заболевания мерозин-позитивной группы намного реже включают в себя поражение центральной нервной системы (приблизительно у 10% больных выявлено поражение мозга) и обычно не влечет за собой торможение интеллекта. Клиническая картина характеризуется деформацией позвоночника и нарушением черт строения лица.
Диагностика
Диагностикой данного недуга и постановкой верного диагноза занимается невролог.
Кожные проявления миопатии
Так, диагностирование в себя включает:
- клинический анализ крови;
- биохимчекий анализ крови (для установления уровня КФК, ЛДГ, АЛТ, АСТ);
- электронейрография;
- электромиография;
- биопсия мышц (обследование мышечных тканей).
Помимо прочего, дифференциальная диагностика, может в себя включать:
- ЭКГ;
- УЗИ сердца;
- магнитно-резонансная томография (МРТ);
- консультация кардиолога и пульмонолога.
С целью подтверждения диагноза, уточнения вида миопатии проводят несколько исследований:
- ДНК-анализ. Позволяет обнаружить мутации генов. В настоящее время это исследование считается самым информативным методом. Исследование делают в перинатальном периоде, после рождения ребенка. Тест проводят также родителям, планирующим беременность, если среди их родственников есть больные миодистрофией.
- Биопсия волокон мышц. Врач забирает пробу мышечной ткани для проведения гистологического обследования и уточнения наличия белка дистрофина.
- Электромиография. Этот метод позволяет оценить состояние мышечной ткани, обнаружить некроз, особенности проведения импульсов в нервных тканях.
- Биохимия крови. Уточняется уровень фермента креатинфосфокиназы. Увеличение его содержания свидетельствует о наличии патологии.
- ЭКГ. Обнаруживает признаки поражения сердечной мышцы.
Проведение этих исследований позволяет обнаружить дистрофию Эрба-Рота, болезнь Дюшенна, воспалительные, метаболические миопатии, миодистрофию Беккера, дистрофию Дрейфуса, полимиозит.
Первым этапом постановки диагноза должен стать опрос пациента и анализ анамнеза заболевания. Врачу необходимо знать, как давно появились признаки заболевания, каково было состояние здоровья пациента в раннем возрасте, страдают ли миопатией родственники. Необходимо также выяснить, в каких мышцах появилась слабость и как это отразилось на функционировании организма больного.
Далее следует неврологический осмотр, в ходе которого требуется выяснить, насколько выражена слабость, имеются ли атрофии мышц, каков их тонус, насколько правильно срабатывают рефлексы в конечностях.
Помимо мышечной ткани осмотру подвергается и скелет: необходимо знать, присутствуют ли деформации позвоночника. Миопатия всегда становится причиной изменения походки и манеры вставать из положения сидя на полу, что также учитывается при диагностике.
Необходимо проведение анализа крови для выяснения уровня креатинкиназы и гормонов щитовидной железы. Биопсия мышц проводится для изучения тканей под микроскопом, что позволяет выявить дистрофии волокон и нарушение их распределения. Мышечная ткань, взятая при биопсии, используется и при гистохимическом исследовании для оценки уровня ферментов, участвующих в метаболизме, поскольку их недостаток может стать причиной миопатий.
Обязательными являются также генетическое исследование семьи пациента и консультация генетика и эндокринолога.
Возможно антенатальное выявление патологии по результатам исследования околоплодных вод (амниоцентеза).
Диагностика семейных форм и типичных случаев миопатии обычно не представляет сложности. Клиническое обследование выявляет мышечную слабость, как правило, изменяющуюся в течение дня. Пациента просят надуть щеки, вытянуть губы, зажмуриться, а затем быстро открыть глаза (вызывает затруднение). Проверяют наличие двоения в глазах, дизартрии, дисфагии. Исследуется сила подвздошно-поясничных и дельтовидных мышц, мышц сгибателей и разгибателей шеи (сгибатели более слабые, чем разгибатели).
В сомнительных случаях прибегают к следующим методам диагностических исследований:
- игольчатая электромиография – определяется миопатический паттерн, для которого характерна сниженная амплитуда М-ответа, при этом усиленная интерференция и полифазность потенциала;
- магниторезонансная томография (МРТ) мышц – определяется жировое и/или соединительнотканное перерождение мышечных волокон;
- биопсия мышц – позволяет подтвердить диагноз и дифференцировать ряд миопатий;
- исследование креатин-креатининового обмена – для миопатии характерно наличие креатинурии, повышение уровня креатинкиназы в сыворотке крови (особенно при псевдогипертрофической миопатии);
- генетическое исследование, включая молекулярно-генетический анализ, генетическое тестирование членов семьи, особенно способных к деторождению.
Электромиография — метод, используемый в диагностике миопатий
При приобретенных миопатиях диагностический поиск зависит от первопричины, например, при тиреоидной форме проводят определение уровня гормонов щитовидной железы.
Врожденные миопатии у детей следует дифференцировать с атонико-астатической формой детского церебрального паралича (ДЦП) и диспластическими кифосколиозами неясной этиологии.
Для диагностики миопатии привлекаются такие врачи, как неврологи, ревматологи. Дополнительно требуется консультация дерматологов, кардиологов и прочих специалистов. Четких диагностических критериев для определения одной из форм болезни в современной медицине не существует. Но есть условные показатели:
- биохимический анализ крови – высокий уровень КФК (креатинфосфокиназы), альдолазы, лактодегидрогеназы – эти вещества отвечают за целостность мышечных тканей, чем выше уровень, тем больше повреждения;
- анализ крови – высокий показатель миоглобина;
- исследование мышечной силы – используют динамический способ;
- электромиография – определение продолжительности и амплитуды мышечных волокон, электровозбудимости;
- мышечная биопсия – характер и место поражения определяется анализом полученных волокон, гистологическое поражение легко выявляет медиаторы воспаления, некроз;
- УЗИ, рентген и электрокардиограмма – необходимы для определения сопутствующих поражений органов при непрогрессирующей или прогрессирующей миопатии.
Специалисты отмечают, что биохимический анализ крови не может быть основным критерием для определения болезни. Так, при воспалительной миопатии, которая вызвана миозитом, эти показатели находятся в пределах нормы.
Классификация миопатий
На сегодняшний день единой классификации миопатий не существует, эти заболевания подразделяют по нескольким принципам. Первой работой в этом направлении была так называемая клиническая классификация нервно-мышечных заболеваний, считающихся в те времена болезнями исключительно мышечных тканей. Согласно этой системе, медики выделяли такие типы миопатий, как конечностно-поясная, лице-плече-лопаточная, гумеро-тибиальная и другие.
Данное деление можно было считать условным, так как оно не отличалось четкостью характеристик, как и сегодня. Более точной классификации миопатий и нервно-мышечных заболеваний в медицине нет, поэтому до сих пор применяется существующая система.
Известна также патогенетическая классификация, появление которой связано с возникновением новых знаний о миопатии. К примеру, стало известно, что миодистрофии могут проявляться по причине множественного поражения нервов, которые могут спровоцировать нарушение обменных процессов и токсические воздействия. Так миопатии стали подразделяться на невральные амиотрофии, первично-мышечные заболевания и др.
Все детальнее с развитием медицины становится патогенетическая классификация, в основе которой лежит знание о пораженном заболеванием белке. Согласно этой классификации видами миопатии бывают кальпаинопатия, титинопатия и пр. Выявление дефективного белка позволяет сделать выводы о характере его мутации.
Миопатия подлежит разделению на наследственный и приобретённый тип. В анамнезе наследственных типов иногда содержатся относительно четкие данные о наличие этого заболевания у родственников. Примерами миопатий наследственного типа являются дистрофические миопатии, такие, как миопатия Дюшенна, митохондриальные заболевания, а также болезни накопления, наиболее распространена из которых болезнь Помпе.
Различные виды миопатий имеют разный патогенез, что напрямую зависит от того, какой ген в конкретном случае поражен. Так дистрофические миопатии или миодистрофии являются следствием процесса, в котором происходит нарушение синтеза структурных белков миофибрилл. Болезни накопления — результат снижения количества вырабатываемых ферментов и уменьшения их активности. В данном случае рано или поздно пациента начинает беспокоить мышечная слабость и атрофия мышц, что является ключевыми признаками миопатии.
На сегодняшний день единой классификации миопатий не существует, эти заболевания подразделяют по нескольким принципам. Первой работой в этом направлении была так называемая клиническая классификация нервно-мышечных заболеваний, считающихся в те времена болезнями исключительно мышечных тканей. Согласно этой системе, медики выделяли такие типы миопатий, как конечностно-поясная, лице-плече-лопаточная, гумеро-тибиальная и другие.
Данное деление можно было считать условным, так как оно не отличалось четкостью характеристик, как и сегодня. Более точной классификации миопатий и нервно-мышечных заболеваний в медицине нет, поэтому до сих пор применяется существующая система.
Известна также патогенетическая классификация, появление которой связано с возникновением новых знаний о миопатии. К примеру, стало известно, что миодистрофии могут проявляться по причине множественного поражения нервов, которые могут спровоцировать нарушение обменных процессов и токсические воздействия. Так миопатии стали подразделяться на невральные амиотрофии, первично-мышечные заболевания и др.
Все детальнее с развитием медицины становится патогенетическая классификация, в основе которой лежит знание о пораженном заболеванием белке. Согласно этой классификации видами миопатии бывают кальпаинопатия, титинопатия и пр. Выявление дефективного белка позволяет сделать выводы о характере его мутации.
Миопатия подлежит разделению на наследственный и приобретённый тип. В анамнезе наследственных типов иногда содержатся относительно четкие данные о наличие этого заболевания у родственников. Примерами миопатий наследственного типа являются дистрофические миопатии, такие, как миопатия Дюшенна, митохондриальные заболевания, а также болезни накопления, наиболее распространена из которых болезнь Помпе.
Различные виды миопатий имеют разный патогенез, что напрямую зависит от того, какой ген в конкретном случае поражен. Так дистрофические миопатии или миодистрофии являются следствием процесса, в котором происходит нарушение синтеза структурных белков миофибрилл. Болезни накопления — результат снижения количества вырабатываемых ферментов и уменьшения их активности. В данном случае рано или поздно пациента начинает беспокоить мышечная слабость и атрофия мышц, что является ключевыми признаками миопатии.
Лечебные методики
На первом приеме врач опрашивает пациента и анализирует анамнез. Пациент рассказывает доктору:
- когда появились первые симптомы патологии;
- в каких группах мышц возникла слабость;
- как заболевание отражается на всем организме;
- каким было его здоровье в детстве;
- были ли подобные заболевания у близких родственников.
После этого врач производит осмотр пациента, в ходе которого выявляются следующие факторы:
- степень выраженности мышечной слабости;
- тонус мышц;
- наличие атрофий;
- присутствуют ли рефлексы конечностей;
- имеют ли место искривления позвоночника.
При миопатии у больных всегда меняется походка, что тоже принимается во внимание при диагностике.
К лабораторным исследованиям относится анализ крови на гормоны щитовидной железы и уровень креатинкиназы. Осуществляется биопсия мышечной ткани, которую затем изучают под микроскопом. Генетическое исследование семьи больного тоже необходимо для правильной диагностики.
Выявить заболевание можно только в ходе комплексного обследования пациента. Диагностика миопатии включает в себя:
- электронейрографию,
- электромиографию,
- изучение биохимического состава крови (исследование уровня креатинина),
- биопсию с забором мышечного лоскута.
Дополнительно пациент может проходить рентген-исследование легких. Также при наличии проявлений сердечной недостаточности ему требуется проведение ЭКГ и УЗИ сердца. Обязательна консультация у кардиолога. Эффективным диагностическим методом для выявления миопатии также является МРТ.
Важно!
Чем раньше начать лечить ребенка, тем больше у него шансов на достаточно высокое качество жизни.
Лечение сводится к следующим мероприятиям:
- инъекционное введение аденозинтрифосфорной кислоты (АТФ) курсами;
- ионофорез;
- витаминизация;
- препараты для улучшения кровообращения;
- массаж;
- использование больным ортопедических средств коррекции;
- применение препаратов для лучшей нервно-мышечной проводимости;
- терапия гормонами;
- и др.
Наследственная форма заболевания полностью не вылечивается, но возможно направленно устранить основные симптомы путем:
- ортопедической коррекции;
- обычной и дыхательной гимнастики.
Иногда требуется хирургическое вмешательство. Оно направлено на коррекцию сколиоза, возникающего на фоне основного недуга.
Перспективными методиками лечения миопатии являются: использование стволовых клеток и генотерапия.
Визит к офтальмологу затягивать не рекомендуется, поскольку очень велик риск потери зрения. Если у пациента возникают нарушения зрительной функции, важно точно определить их причину. Медик проведет опрос пациента, во время которого выясняет, насколько давно возникли проблемы со зрением и имеются ли подобные патологические симптомы у близких родственников.
В первую очередь при этом необходимо исключить заболевания нервной системы. Наибольшую сложность во время диагностики представляют большие группы миопатических синдромов, спровоцированные эндогенными и экзогенными и патологиями. К примеру, миопатия зрительных органов часто возникает при первичном амилоидозе и миоглобинурии. Для постановки правильного диагноза пациенту требуется пройти такие обследования:
- анализ ферментов крови;
- электромиография;
- биопсия мышечной ткани.
Диагностика миопии, как следствия данного патологического процесса, обычно не составляет особого труда и предусматривает проведение следующих мероприятий:
- проверка зрения с помощью таблиц Сивцева;
- периметрия (изучение полей зрения);
- офтальмоскопия глазного дна;
- онометрия (измерение внутриглазного давления);
- ультразвуковое исследование;
- офтальмометрия (определение оптической силы роговицы);
- скиаскопия (изучение движения тени в зоне зрачка);
- тонография (изучение продукции и процессов оттока внутриглазной жидкости).
Важно!
Прогноз при болезни и ее профилактика
Наследуется аутосомно-доминантным способом с неполной пенетрантностью (но встречаются и спорадические случаи наследственности). Данная форма врожденной миопатии характеризуется патологией проксимальных мышц конечностей, но больные способны приобрести некоторые двигательные навыки. В младенческом возрасте наблюдается задержка двигательного развития и гипотония, но диагностировать данное заболевание можно только в более позднем возрасте при изменениях скелета и выраженной мышечной слабости. При этом наблюдаются патологии скелета: деформация стоп, кифосколиоз, дислокация бедер, грудь сапожника.
Чаще всего, больные имеют хрупкую фигуру и невысокий рост. При диагностике заболевания проводят биоптат мышц, который показывает наличие множественных или единичных прерывистых зон, которые лишены ферментов окисления, в некоторых мышечных волокнах. Проведение других лабораторных анализов может показать норму. Пациенты с болезнью центрального стержня склонны к развитию злокачественной гипертермии.
Иногда миопатия глаз появляется при сопрягающихся патологиях:
- полимиозит – системное воспаление мышц (часто тканей поперечно-полосатой мускулатуры);
- миоглобинурия – синдром, отмечается в урине пигмент миоглобина; возникает при распаде мышечного белка;
- первичный амилоидоз – расстройство метаболизма, сопровождающийся появлением и отложением в мышцах амилоида;
- гликогеноз – так называют синдромы, вызванные генетическими дефектами ферментов, фигурирующих в расщеплении гликогена.
Терапевтические меры в борьбе с миопатией зрения должны предприниматься индивидуально. Раннему обнаружению болезни способствует выполнение биопсии. Недуг может иметь злокачественную природу, тогда процесс усугубится, и последствия будут куда серьёзнее. Виновником прогрессирования миопатии становятся вредные привычки.
Чаще у пациентов обнаруживают воспалительную миопатию. Общее определение для всех типов болезни – поражение нервно-мышечной ткани, дистрофическое изменение клеток, неуклонный прогресс, сопровождающийся разрушением волокон. С точки зрения механики, миопатический синдром развивается следующим образом:
- сначала изменяется работа митохондрий – прекращается корректное окисление продуктов обмена после получения энергии;
- затем изменяется структура миофибрилл, которые отвечают за корректное сокращение мышечных волокон;
- после этого нарушается генерация ферментов и белков, участвующих в обмене веществ мускулатуры;
- завершает дегенеративный процесс сбой в работе вегетативной нервной системы, которая отвечает за функционирование большинства других органов и приспособительных реакций
Все это приводит к тому, что мышцы перестают правильно функционировать, начинают разрушаться. На смену им при воспалительной миопатии приходит жировая прослойка. Теряется сократительная и двигательная способность волокон. Даже умеренные физические нагрузки не идут на пользу поврежденным тканям.
” alt=””>
Напротив, чрезмерные физические нагрузки при воспалительной миопатии ускоряют процесс разрушения волокон, так как мышцы задействуются неравномерно.
Что такое миопия, её стадии у ребёнка
Миопатия — отклонение в работе зрительного аппарата. Оно заключается в том, что малыш видит дальние предметы и объекты нечёткими и размытыми. Врачи объясняют такое состояние тем, что световые лучи от предметов вдалеке сводятся в плоскости перед сетчаткой глаза, а не на ней.
Выделяется несколько стадий развития миопатии:
- слабая — до -3 дптр;
- средняя — от 3,35 до 6 дптр;
- высокая — от — 6 дптр.
Для коррекции зрения назначается очки. Дети с таким диагнозом должны регулярно посещать врача для отслеживания динамики падения зрения.
Родители должны тщательно следить за здоровьем малыша. На каждом возрастном этапе происходят определённые изменения в строении глаза.
В течение первой второй недели жизни дети практически не реагируют на зрительные стимулы. Острота зрения намного слабее, чем у здорового взрослого человека. Это объясняется тем, что сетчатка формируется постепенно. Поле зрения довольно узкое.
СПРАВКА. На второй и третьей неделе жизни новорождённый уже может фиксировать взгляд на источнике света.
Ближе к 5 неделе у малыша появляются координированные движения в горизонтальном направлении. Однако, он ещё не способен следить за движущимися предметами.
На протяжении первого года жизни ребёнка наблюдаются следующие возрастные изменения:
- В первый месяц грудничок уже может фиксировать взгляд на глаза взрослого человека.
- Второй месяц характеризуется тем, что малыш осваивает ближнее пространство. Он фокусирует взгляд на игрушках, у него появляются первые представления об объёмности некоторых предметов. В этот период дети любят смотреть на простые и контрастные фигуры.
- На 3-5 месяце движения глаз развиты хорошо. Острота зрения постепенно увеличивается.
- С 6 месяца малыш активно осматривает окружение. Для него особенно важны зрительные образы. Ребёнок может брать предметы и рассматривать их. Формируется зрительное представление о расстоянии между объектами.
- Седьмой месяц характеризуется тем, что малыш замечает самые мелкие детали в окружающей среде.
- На 8-9 месяце своей жизни ребёнок воспринимает не только предмет в целом, но и его отдельные части. Если как-то предмет исчезнет с поля его зрения он начнёт его искать.
От 1 года до 2 лет движения глаз и рук синхронизируются. Он понимает простые жесты, например, «нет» или «пока».
ВАЖНО. К 3-4 годам зрение детей становится практически таким же, как и у взрослого человека.
Новорождённые не могут различать цвета. Это объясняется неразвитым зрительным анализатором. Способность цветовой дифференциации возникает ближе к 2 месяцам. Окончательное формирование цветового зрения заканчивается в 4-5 лет.
Виды синдрома
Миопатический синдром {amp}amp;#8212, это поражение мышц человека. Для данной патологии свойственно хроническое течение с постоянным прогрессированием симптомов. При миопатическом синдроме происходит сбой в обмене веществ и самой структуре ткани мышц.
Итогом становится серьезная ограниченность в движениях человека, а также уменьшение силы в его мышцах.
Под миопатическим синдромом подразумеваются различные патологии, связанные с поражением мышц. Они характеризуются дистрофическими явлениями в тканях. При этом чаще поражается скелетная мускулатура.
При синдроме возникает выборочная атрофия, затрагивающая некоторые волокна. Сама анимальная нервная система продолжает сохранять свою функциональность.
Обнаружить миопатический синдром можно уже в раннем детстве, так как большая часть заболеваний этого вида относится к наследственным формам. Но есть ситуации, в которых обнаруживаются вторичные формы миопатии, в том числе воспалительная патология:
- Наследственные. Вызывают миопатию этого вида болезни Дюшенна, Эрба, патологии нервного стержня и некоторые другие наследственные повреждения генов.
- Воспалительные. Бывают инфекционные формы миопатии, вызванные стрептококками или различными вирусами и паразитами, в том числе токсоплазмозом. Вторая группа – идиопатические, к ним относят патологии неясного происхождения, например, дерматомиозиты или синдром Шегрена.
- Метаболические. Такая болезнь развивается из-за сбоя в выработке липидов. Иногда вместо липидов страдает обмен пуринов или гликогена. Встречается в основном одна форма миопатии – митохондриальная.
- Паранеопластические. Патологии связаны со злокачественными опухолями.
- Токсические. За формирование миопатического синдрома ответственны отравления химическими веществами, в том числе сильнодействующими лекарственными препаратами или наркотиками. Болезнь возникает из-за постоянных инъекций, которые вызывают нагноение, формирование язв и уплотнение.
” alt=””>
Существует и другой способ классификации видов миопатии – по места расположения. Патология поражает разные отделы скелета, в том числе глаза. Но чаще встречается болезнь, развивающаяся в руках и ногах в области кистей и стоп, а также тазобедренная форма болезни.